A crise econômica e o uso intenso de tecnologia contribuíram para uma explosão de doenças de saúde mental no Brasil, elevando o peso da ansiedade e do estresse entre as causas de afastamentos do trabalho e pressionando os gastos dos planos de saúde e da Previdência Social.
Dados de relatórios anuais da ANS (Agência Nacional de Saúde Suplementar) compilados pela Folha revelam que o número de consultas psiquiátricas cobertas pelos planos saltou de 2,9 milhões em 2012 para 4,5 milhões em 2017. O aumento de 54% é o quíntuplo dos 10% registrados no mesmo período pelas consultas ambulatoriais de forma geral.
“O mercado de trabalho está em mutação. Metas associadas a desempenho se tornaram mais comuns, e as plataformas digitais permitem acesso quase ilimitado aos funcionários”, diz Benedito Brunca, subsecretário-geral de Previdência Social.
Segundo ele, o problema é que a busca por maior produtividade tem gerado efeitos colaterais negativos.
O crescimento no número de afastamentos de profissionais avaliados como psicologicamente incapazes de se manter na ativa, pelos critérios do sistema público, também chama a atenção.
Nos primeiros nove meses deste ano, o INSS concedeu 8.015 licenças para o tratamento de transtornos mentais e comportamentais adquiridos no ambiente de trabalho —alta de 12% em relação ao mesmo período de de 2017.
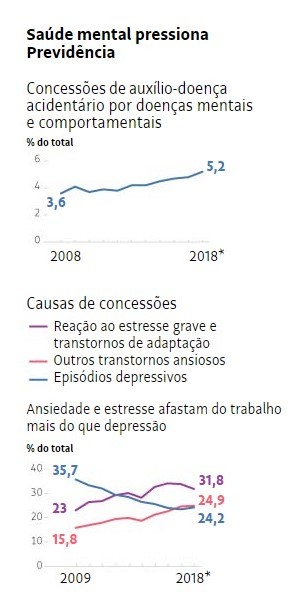
O conjunto de males que inclui depressão e ansiedade saltou de 4,8% do total de novas aprovações desses benefícios — auxílios-doença acidentários — nos primeiros três trimestres do ano passado para 5,2% no mesmo período de 2018.
Embora permaneçam em terceiro lugar entre as doenças causadas pelo próprio emprego —atrás de lesões e problemas musculares—, a parcela de afastamentos por transtornos mentais tem aumentado.
Em 2008, primeiro ano para o qual há estatísticas disponíveis, representavam 3,6% dos auxílios-doença acidentários. Além do elevado custo pessoal — por ter alto potencial incapacitante e ainda ser cercada por estigma —, a disparada na incidência de doenças mentais implica um dispêndio significativo.
“É uma doença silenciosa. Muitas vezes você só percebe quando está avançada e a pessoa deixou de ser produtiva”, diz Cadri Massuda, presidente do Sinamge (Sindicato Nacional dos Planos de Saúde).
Segundo a Secretaria de Previdência, entre 2012 e 2016, as despesas com auxílio-doença acidentário por transtornos mentais e comportamentais somaram R$ 784,3 milhões, ou 7,3% dos gastos com o benefício para todas as enfermidades. A fatia é significativa considerando que, em termos de volume de concessões de novas licenças, as doenças mentais representaram 4,2% do total no mesmo período.
A discrepância se explica por dois motivos. Essas enfermidades podem causar afastamentos longos. No período analisado, as ausências por doenças mentais duraram, em média, 211 dias, ante 183 do total dos auxílios acidentários.
“A doença psiquiátrica se agrava gradualmente até incapacitar a pessoa. Por isso requer tratamentos longos”, diz Eduardo Koetz, sócio do escritório Koetz Advocacia.
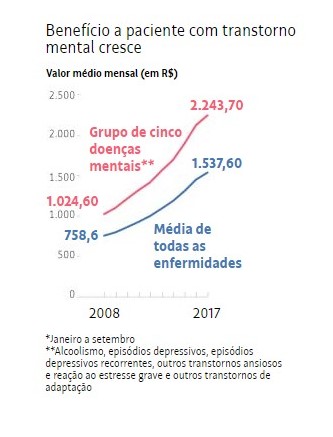
Além disso, o valor médio do benefício pago aos trabalhadores acometidos por transtornos psicológicos é mais elevado do que a média, e essa distância tem aumentado.
Dados levantados pelo INSS mostram que o valor médio mensal do benefício pago a trabalhadores afastados por cinco doenças representativas — alcoolismo, episódios depressivos, depressão recorrente, ansiedade e reação ao estresse — foi R$ 2.243 em 2017. Esse valor é 46% mais alto do que o pagamento mensal médio de R$ 1.538 ao total de segurados afastados por doenças do trabalho.
Em 2008, a diferença era menor, de 35%, o que sugere que tem crescido a fatia de trabalhadores mais bem remunerados entre os que sofrem transtornos mentais. Isso talvez ajude a explicar o salto significativo na demanda por cobertura dos planos de saúde por esse tipo de enfermidade.
Além das consultas psiquiátricas, houve saltos significativos em outros procedimentos ligados a colapsos nervosos e problemas psicológicos. O número de internações curtas, de no máximo 12 horas para emergências ligadas à saúde mental, passou, por exemplo, de 32 mil, em 2012, para 77 mil no ano passado. O crescimento de 139% é quase o triplo dos 49% contabilizados para a categoria geral desse tipo de tratamento, chamado hospital-dia.
Consultas com psicólogos e internações psiquiátricas também tiveram expansões significativas.
Segundo a ANS, de todas essas categorias, a única que teve a cobertura mínima obrigatória ampliada nos últimos anos — de 12 para 18 sessões por ano — foi a de sessões com psicólogos. Essa mudança, a partir de 2016, provavelmente contribuiu para a maior demanda nesse caso.
Mas, segundo Solange Beatriz Palheiro Mendes, presidente da FenaSaúde (Federação Nacional de Saúde Suplementar), a expansão em todas as categorias de tratamentos indica que a procura não relacionada à regulação aumentou de fato.
“Com o maior debate público sobre o tema, beneficiários percebem que um sintoma que associavam a comportamento pode ser uma doença”, diz ela.
Fonte: Folha de S. Paulo
Texto: Érica Fraga
Data original da publicação: 25/11/2018

